Wirus HIV. Dlaczego wciąż nie ma na niego szczepionki?
Szczepionka przeciwko COVID-19 powstała w ciągu 10 miesięcy. Nad szczepionką przeciwko HIV naukowcy pracują od blisko 40 lat, a zadowalających rezultatów brak. Dlaczego? Co tak "niezwykłego" jest w wirusie HIV i czy AIDS na zawsze pozostanie chorobą nieuleczalną?
Spis treści:
- Na szczepionkę przeciw HIV czekamy od 40 lat
- Opowieść o dwóch szczepionkach
- Jaka powinna być idealna szczepionka przeciw HIV?
- Skuteczna szczepionka na HIV. Jest światełko w tunelu
Na szczepionkę przeciw HIV czekamy od 40 lat
W czerwcu 1981 roku amerykańskie Centra Kontroli i Prewencji Chorób (CDC) opublikowały historyczny raport. Opisano w nim przypadki pięciu młodych homoseksualistów z Los Angeles, u których zdiagnozowano nietypowe zapalenie płuc wywołane przez grzyba Pneumocystis carinii. Dwóch mężczyzn zmarło.
Ten rodzaj infekcji zazwyczaj dotyka tylko osoby z silnie osłabionym układem odpornościowym. Zostały one zniszczone przez chorobę nazwaną zespołem nabytego niedoboru odporności (AIDS). Trzy lata później, AIDS powiązano z ludzkim wirusem niedoboru odporności (HIV). Margaret Heclker, ówczesna sekretarz zdrowia i opieki społecznej USA, powiedziała na konferencji w 1984 r., że szczepionka chroniąca przed wirusem HIV będzie gotowa do testów w ciągu dwóch lat. To były mrzonki. 40 lat później, wciąż na nią czekamy.
Opowieść o dwóch szczepionkach
Wirus HIV pojawił się na początku XX wieku, najprawdopodobniej w 1908 roku w Demokratycznej Republice Konga - przeniósł się z innego gatunku. Od tego czasu, pandemia HIV zebrała śmiertelne żniwo na całym świecie. Do końca 2019 r. globalnie zakażonych wirusem HIV zostało ponad 75 mln osób, a połowa z nich zmarła. Śmiertelność prawdopodobnie byłaby jeszcze wyższa, gdyby nie postępy w pracach nad lekami antyretrowirusowymi, które mogą zapobiegać śmierci z powodu HIV i przenoszeniu wirusa na innych.

Głównym składnikiem odporności przeciwwirusowej zainicjowanej przez szczepionki są przeciwciała neutralizujące, chociaż limfocyty Tc również mogą zwiększać ochronę. W grudniu 2019 r. WHO otrzymało informację o skupisku wirusowego zapalenia płuc o nieznanym pochodzeniu, a pierwszy szkic genomu SARS-CoV-2 go wywołującego został opublikowany w styczniu 2020 r. Do końca roku powstały dwie szczepionki mRNA o skuteczności oscylującej wokół 95 proc., zapobiegające objawom COVID-19. Ale skoro wirusa HIV-1 znamy od 1983 r., to dlaczego nie mamy skutecznej szczepionki chroniącej przed infekcją? Odpowiedź leży w szczegółach interakcji wirusów z ciałami gospodarzy.
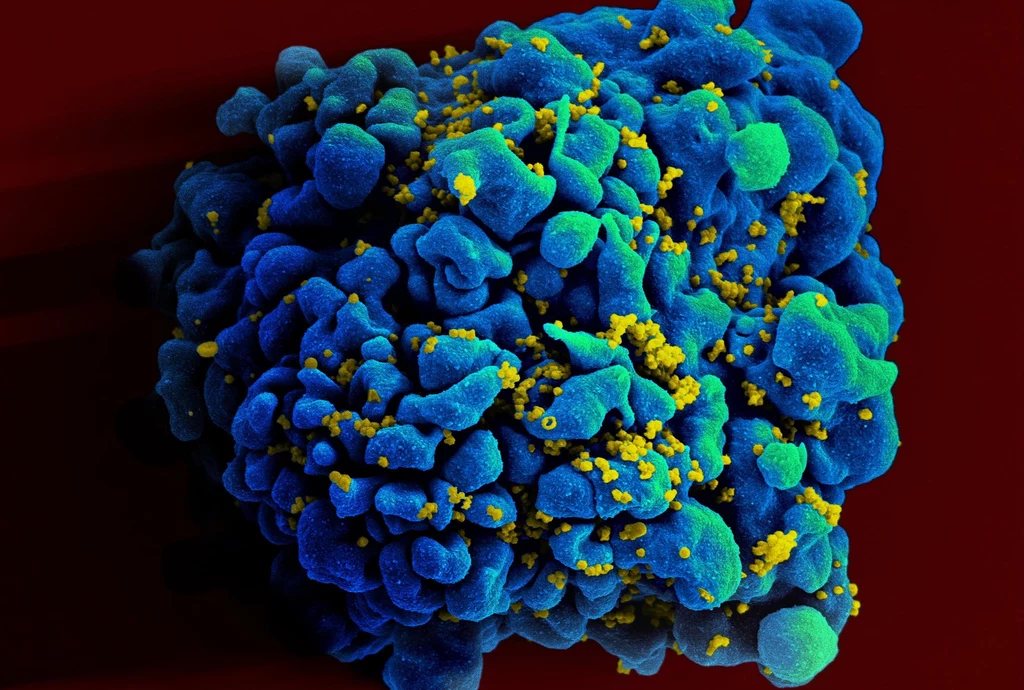
HIV-1 to członek rodziny retrowirusów (Retroviridae), a SARS-CoV2 to członek rodziny koronawirusów podrodzaju Sarbecovirus - oba są patogenami o jednoniciowym RNA. Główna różnica między SARS-CoV-2 a HIV-1 polega na tym, że większość osób zarażonych SARS-CoV-2 usuwa wirusa z organizmu (infekując innych), podczas gdy osoby z HIV-1 nie. SARS-CoV-2 jest powoli mutującym, nie integrującym się do chromosomów wirusem, a gospodarz może polegać na wtórnej odpowiedzi immunologicznej wrażliwej na szczepionki. Z kolei HIV-1 jest wirusem integrującym się z genomem gospodarza w ciągu ok. 72 godzin od zakażenia. Zanim wykształci się wtórna odpowiedź immunologiczna na HIV-1, w naszym organizmie gromadzi się utajony rezerwuar wirusa, wbudowany w zmienione limfocyty Th (z markerem CD4). Aby potencjalna szczepionka przeciwko HIV-1 odniosła sukces, w momencie transmisji wirusa w organizmie powinien być wysoki poziom przeciwciał neutralizujących. Wbrew pozorom, to warunek trudny do osiągnięcia.
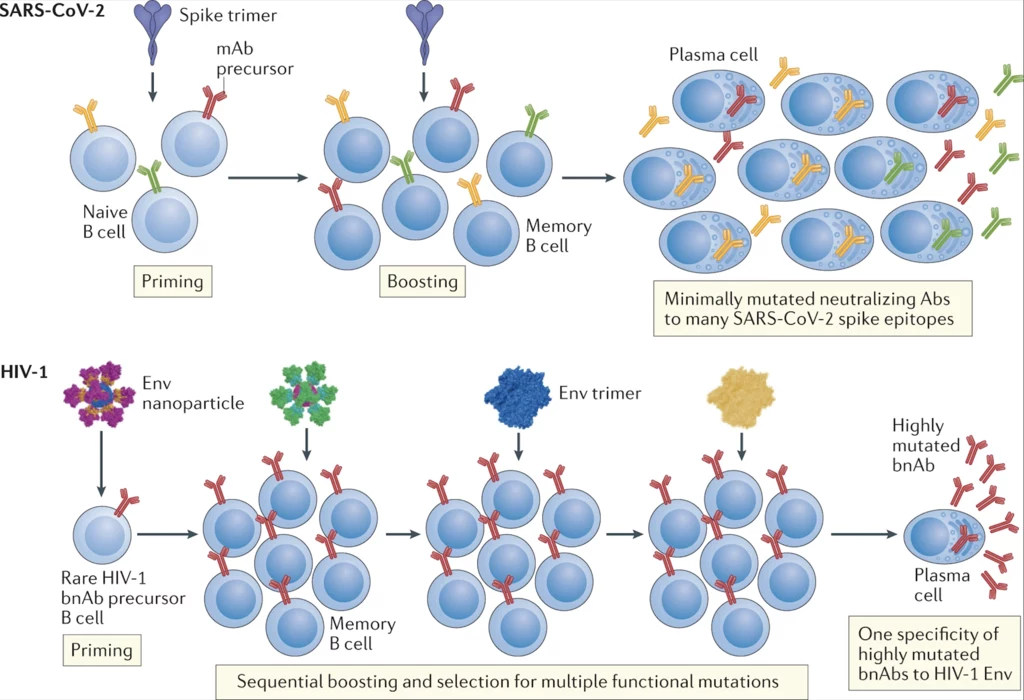
Trzeba wiedzieć, że celem przeciwciał neutralizujących dla SARS-CoV-2 jest domena wiążąca receptor (RBD) glikoproteiny S (tzw. kolca). Z kolei celem przeciwciał neutralizujących dla HIV-1 jest glikoproteina otoczki (Env). Oba typy przeciwciał blokują wiązanie wirusów z ich receptorami - enzymem konwertującym angiotensynę 2 (ACE2) w przypadku SARS-CoV-2 i cząsteczką CD4 w przypadku HIV-1. Wszystkie eksperymentalne szczepionki przeciwko COVID-19 testowane w fazie III badań klinicznych inicjowały przeciwciała neutralizujące skierowane na białko S i tym samym chroniły przed objawami choroby. To wcześniejsze prace nad białkiem S wirusa SARS-CoV zamkniętym w nanocząstkach lipidowych i pracami nad szczepionką przeciwko HIV-1 umożliwiły szybkie stworzenie szczepionki przeciwko COVID-19. Mówiąc wprost: bez prac nad szczepionkami przeciwko HIV-1, nie mielibyśmy teraz tak skutecznych szczepionek chroniących przed COVID-19.
Jaka powinna być idealna szczepionka przeciw HIV?
Testy nad szczepionkami przeciwko HIV-1 obejmowały dwie ogólne strategie: indukcję limfocytów Tc (z antygenem CD8), które zabijają komórki zarażone HIV-1 oraz indukcję przeciwciał neutralizujących, które chronią przed transmisją wirusa HIV-1 przez receptor Fc gamma (FcRγ). Podobnie jak przeciwciała neutralizujące SARS-CoV-2, przeciwciała nieneutralizujące HIV-1 są łatwo indukowane przez cząsteczki tworzące otoczkę HIV-1. Z siedmiu do tej pory przetestowanych szczepionek przeciwko HIV-1, sześć okazało się klapą.
Jedna była szczególnie interesująca - mowa o szczepionce RV144. W jej przypadku zastosowano strategię "prime-boost", której uczestnicy otrzymali w sumie sześć szczepionek. Cztery zastrzyki zawierały wirusa ospy kanarków (ang. Canarypox virus - CPV), który nie jest zdolny do replikacji w komórkach i przenosi informacje genetyczne wybranych białek HIV-1. Komórki ochotników wytwarzają te białka i rozwijają przeciwko nim odpowiedź immunologiczną. Dwa zastrzyki zawierały fragmenty białka HIV-1, które jest niezbędne do wnikania patogenu do komórek. Zakładano, że rozwinie się silna i szeroka odpowiedź immunologiczna. Taka kombinacja obniżyła ryzyko infekcji o 31,2 proc. u osób zaszczepionych w porównaniu z grupą kontrolną. Mimo iż nie jest to wysoki wskaźnik, to przeprowadzone testy pomogły ustalić, jakiego rodzaju odpowiedzi immunologicznej potrzebujemy, aby zapobiec zakażeniu.
Wyniki badań RV144, które zostały opublikowane w 2009 r. w "New England Journal of Medicine", sugerowały, że w przypadku ograniczania ryzyka infekcji HIV, kluczowe są specyficzne przeciwciała - tzw. szeroko neutralizujące przeciwciała (ang. broadly neutralising antibodies - bnAb). Przeciwciała zwalczające wirusa SARS-CoV-2 są produkowane w ciągu ok. 10 dni od wystąpienia pierwszych objawów COVID-19 i w ciągu 2 tygodni od szczepienia, bnAb ukierunkowane ku HIV-1 nie powstają ani w wyniku szczepienia, ani podczas infekcji. Ich wysoki poziom występuje tylko u ok. 10 proc. osób zarażonych HIV-1. Przeciwciała bnAb HIV-1 są autoreaktywne i często występują w nich rzadkie mutacje - cechy te sprawiają, że prekursory bnAb są albo rzadkie, albo trudne do aktywacji.
Skuteczna szczepionka na HIV. Jest światełko w tunelu
Pojawiają się obiecujące sygnały, sugerujące, że możemy być coraz bliżej stworzenia skutecznej szczepionki przeciwko wirusowi HIV. Jeden z pomysłów bazuje na fakcie, że niektóre zakażone osoby naturalnie wytwarzają przeciwciała zdolne do atakowania szerokiej palety wariantów HIV (bnAb) i powstrzymywania tych wirusów przed infekowaniem komórek. Ich wykształcenie jest jednak czasochłonne - czasami trwa nawet latami od inicjacji infekcji. Twórcy szczepionek przeciwko HIV chcą przyspieszyć ten proces.
Jedna z kandydatów na szczepionkę, testowana obecnie przez firmę Johnson & Johnson, opiera się na wywołaniu szerokiej odpowiedzi immunologicznej przy użyciu białka składającego się z mozaiki różnych szczepów wirusa HIV krążących po świecie. Innym sposobem jest nauczenie układu odpornościowego wytwarzania przeciwciał bnAb. W badaniach opisanych w "Science" w 2019 r. Barton Haynes i Kevin Saunders z powodzeniem pobudzili u makaków i myszy przeciwciała w kierunku rozwinięcia się w postać bnAb. Oddzielne eksperymenty pod kierownictwem Marka Feinberga wykazały, że 97 proc. uczestników badań klinicznych na wczesnym etapie rozwoju choroby wytwarza te same rzadkie komórki odpornościowe pod wpływem zmodyfikowanego fragmentu wirusa HIV.Inne grupy koncentrują się na komórkach T w celu zwalczania infekcji. W marcu w "Science Immunology" opublikowano prace Louis Picker i Klaus Früh, którzy opracowali szczepionkę, nakłaniającą wyspecjalizowane limfocyty T do zabijania limfocytów T zainfekowanych wirusem HIV (zamiast przeciwciał), aby całkowicie zapobiec infekcji.Po czterech dekadach prób i badań, wydaje się, że widzimy światełko w tunelu. Są szanse na stworzenie skutecznej szczepionki przeciwko HIV.